| Prostaatkanker | meer mannen meer kanker |
|
Prostaatkanker krijgt bijna de helft van de mannen van boven de vijftig. Van hen overlijdt 3 procent. Prostaatkanker ontstaat vooral aan de buitenkant van de prostaat. De kankerknobbels drukken dus bijna nooit op de urinebuis, die midden door de prostaat loopt. Hoewel bijna de helft van de oudere mannen prostaatkanker krijgt, zal minder dan één op de tien daar ooit iets van merken. Dat komt doordat prostaatkanker meestal heel langzaam groeit en laat of helemaal niet uitzaait. Veel meer mannen overlijden met prostaatkanker dan aan prostaatkanker. Van alle mannen met prostaatkanker krijgt één op de vier klachten. Operaties, chemokuren en bestralingen leveren die andere drie mannen dus niets op. En de complicaties van de behandeling zijn niet gering: 30 tot 80 procent raakt impotent, 15 tot 20 procent incontinent, vernauwingen en infecties liggen op de loer, en ga nog maar even door. Veel risicoís en bijwerkingen dus van een behandeling die in de meeste gevallen onnodig blijkt. NB.: Plasproblemen en prostaatkanker hebben medisch gezien niets met elkaar te maken. |
![]() Het onderstaande is de letterlijke vertaling van de samenvatting ('Quick Facts: Just the basics on this topic') uit de online versie van de
Merck Manual, consumer version.
Lees meer over de Merck Manuals.
Het onderstaande is de letterlijke vertaling van de samenvatting ('Quick Facts: Just the basics on this topic') uit de online versie van de
Merck Manual, consumer version.
Lees meer over de Merck Manuals.
|
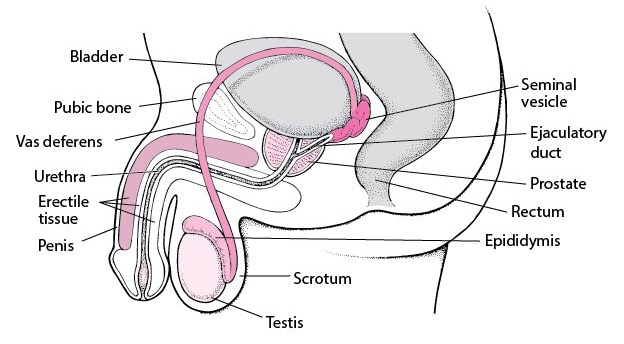
Wat is het? De prostaat is een klier die alleen bij mannen voorkomt. Hij bevindt zich net onder de blaas van een man. De buis (urethra) die de urine van de blaas naar de penis voert, loopt midden door de prostaat. De prostaat maakt ook vocht aan dat helpt om sperma gezond te houden. Prostaatkanker is een wildgroei van cellen in je prostaat.
|
Oorzaak
Het risico op prostaatkanker is verhoogd bij:
- oudere mannen
- zwarte of Latijns-Amerikaanse mannen
- Negroïde mannen met naaste familieleden die prostaatkanker hebben gehad
- mannen met naaste familieleden die borstkanker of eierstokkanker hebben gehad
Symptomen
De meeste mannen hebben geen symptomen. Meestal treden de symptomen pas op als de prostaatkanker groot is of is uitgezaaid naar andere delen van het lichaam.
Je kunt last hebben van:
- problemen met plassen (urineren)
- direct of vaak moeten plassen
- bloederige urine
- als de kanker is uitgezaaid naar uw botten, pijn in uw rug, bekken of ribben
Diagnose
Artsen kunnen screeningtests uitvoeren om te zien of u prostaatkanker hebt, zelfs als u geen symptomen hebt. De screeningstests omvatten:
- een rectaal onderzoek, waarbij een arts met een vinger in je kont voelt om te zien of je prostaat vergroot is
- een bloedtest, PSA genaamd, om een stof te meten die door je prostaat wordt gemaakt.
Je PSA-gehalte gaat meestal omhoog als je prostaatkanker hebt. Maar je PSA kan ook door andere oorzaken stijgen.
Voor- en nadelen van de PSA- waarde (Davidson, 2023, 24e druk, blz.610):
|
|
Goldman & Cecil (2020, 26e druk, blz.50) Screening met prostaat-specifiek antigeen (PSA) kan de detectie van prostaatkanker verhogen van orgaanbevestigde prostaatkanker, maar drie grote onderzoeken leverden conflict- resultaten over de vraag of screening de morbiditeit of mortaliteit als gevolg van prostaatkanker verlaagt (hoofdstuk 191). Op basis van langetermijnfollow-up van die onderzoeken en onderzoeken naar vroegtijdige behandeling van door screening ontdekte kanker, A4 concludeerde de USPSTF geconcludeerd dat op PSA gebaseerde screeningsprogramma's bij mannen in de leeftijd van 55 tot 69 jaar 1 tot 2 sterfgevallen door prostaatkanker en tot 3 gevallen van metastatische prostaatkanker per 1000 jaar kunnen voorkomen. metastatische prostaatkanker per 1000 gescreende mannen over een periode van 13 jaar. A5 Deze voordelen worden tenietgedaan door de nadelen van screening, waaronder een geschat risico van 15% op vals-positieve testen die een biopsie noodzakelijk maken. Belangrijker nog is dat modellen hebben dat 20 tot 40% van de op het scherm ontdekte kankers "overgediagnosticeerd" worden (d.w.z. dat ze patiŽnten kunnen blootstellen aan risico's van onnodige biopsie), ze kunnen patiŽnten blootstellen aan risico's van onnodige behandeling). Mannen die een prostatectomie ondergaan, hebben 5% kans op ernstige chirurgische complicaties, 20% ontwikkelt langdurige urine-incontinentie en 2 op de 3 mannen ervaart langdurige seksuele impotentie. langdurige seksuele impotentie. Meer dan de helft van de mannen die bestraald worden heeft last van langdurige seksuele impotentie en tot 1 op de 6 mannen heeft last van langdurige darmklachten, waaronder aandrang en ontlastingsincontinentie. incontinentie. Vanwege het kleine voordeel van screening en de potentiŽle schade van overdiagnose en overbehandeling raadt de USPSTF individuele besluitvorming aan bij mannen tussen 55 en 69 jaar. voor mannen van 55 tot 69 jaar. De USPSTF raadt af PSA-screening af bij mannen van 70 jaar en ouder vanwege een gebrek aan voordelen en en meer schade. |
Als u prostaatkanker hebt, geven artsen uw kanker een score van 1 tot 5 (gebaseerd op de Gleason score, kanker.nl, wiki nl, wiki en). De score is gebaseerd op hoe abnormaal de kankercellen er onder de microscoop uitzien. Kankers met een score van 5 zijn het meest agressief en hebben een grote kans op uitzaaiing. Deze score helpt u en de artsen bij het bepalen van een behandelplan.
Als artsen vermoeden dat je prostaatkanker hebt, doen ze andere onderzoeken:
- echografie
- een monster van uw prostaatweefsel nemen om onder een microscoop te bekijken (biopsie)
Als u prostaatkanker hebt, geven artsen uw kanker een score van 1 tot 5 (gebaseerd op de Gleason score). De score is gebaseerd op hoe abnormaal de kankercellen er onder de microscoop uitzien. Kankers met een score van 5 zijn het meest agressief en hebben een grote kans op uitzaaiing. Deze score helpt u en de artsen bij het bepalen van een behandelplan.
Als je pijn in je botten hebt of als artsen denken dat de kanker is uitgezaaid naar je botten, hersenen of ruggenmerg, zullen artsen een botscan maken:
Behandeling
Uw artsen beslissen samen met u welke behandeling voor u het beste is. Aanbevolen behandelingen zijn afhankelijk van:
- of de kanker is uitgezaaid vanuit uw prostaat
- uw graadgroep (gebaseerd op de Gleason score)
- uw leeftijd en algehele gezondheid
De volgende opties zijn mogelijk:
- de kanker gewoon in de gaten houden (actieve surveillance)
- behandelingen om van de kanker af te komen
- uw symptomen verlichten als de kanker niet kan worden genezen
Actief toezicht
Omdat prostaatkanker met een lage Gleason score heel langzaam groeit, kunt u ervoor kiezen om niet meteen behandeld te worden, vooral als u ouder bent.
Oudere mannen met veel gezondheidsproblemen sterven vaak aan die andere aandoeningen voordat de prostaatkanker erger wordt. Artsen zullen regelmatig controles
uitvoeren en je PSA-gehalte meten.
Ze zullen meer biopsies doen om te zien of je kanker groeit en behandeld moet worden.
De kanker behandelen
Als u en uw artsen denken dat een behandeling u zal helpen langer te leven of minder ernstige symptomen te hebben, zullen ze dat doen:
- chirurgie
- bestraling
Bij een operatie wordt uw hele prostaat verwijderd. Sommige artsen doen de operatie met behulp van een chirurgische robot via een paar kleine incisies. Andere artsen maken met de hand een grotere incisie onder in je buik.
Er zijn verschillende soorten bestralingstherapie voor prostaatkanker. Sommige gebruiken bijvoorbeeld stralenbundels. Bij andere worden kleine radioactieve bolletjes ("zaadjes") in uw prostaat geÔmplanteerd.
Deze behandelingen kunnen echter bijwerkingen hebben. Ze kunnen problemen veroorzaken met erecties (erectiestoornissen) of problemen met de controle over uw urine.
Uw symptomen behandelen (palliatieve zorg)
Als uw kanker buiten uw prostaat is uitgezaaid, voeren artsen geen curatieve operatie of bestraling uit. Dat komt omdat deze behandelingen de kanker buiten
uw prostaat niet helpen en de bijwerkingen dus niet waard zijn. Artsen zullen echter wel behandelingen geven om de kanker af te remmen en je symptomen te verlichten.
Deze behandelingen omvatten:
- hormonale therapie om de effecten van testosteron te blokkeren, een hormoon dat prostaatkanker helpt groeien
- bestralingstherapie om de pijn in de botten te verlichten
- chemotherapie om de groei van de kanker te vertragen
- medicijnen om je botten te versterken
Welke keuze u en uw artsen ook maken, gewoonlijk zullen artsen uw PSA-waarden 1 tot 3 keer per jaar controleren voor de rest van uw leven.
| kenmerken van de tumor | behandelstrategie | behandelwijze |
| kleine, langzaam groeiende tumor, beperkt tot de prostaat, man heeft nog lange levensverwachting | curatieve (definitieve) therapie | chirurgische ingreep of radiotherapie |
| kleine, langzaam groeiende tumor, beperkt tot de prostaat, man heeft geen lange levensverwachting | waakzaam afwachten | geen behandeling |
| grote of snel groeiende tumor, beperkt tot de prostaat | curatieve (definitieve) therapie | chirurgische ingreep of radiotherapie |
| tumor verspreid naar gebieden rond de prostaat, maar niet naar verder gelegen gebieden | curatieve (definitieve) therapie | bestraling |
| sterk uitgezaaide tumor | palliatieve therapie | hormoontherapie |
Bronnen:
- Merck Manual, professional version
- Merck Manual, consumer version
- Thuisarts: testen op prostaatkanker
- Beers, Marc H. (red.), 2008, 1e druk. Merck Manual Leeftijd & Gezondheid. Over gezond ouder worden. Bohn Stafleu van Loghum. 926 blz. ISBN 978-90-313-4758-2. blz.689-695
- Penman, I.D.; Ralston, S.H.; Strachan, M.W.J. & Hobson, R.P.. (2023, 24e ed.). Davidson's Principles and Practice of Medicine. London. Elsevier. 1357 blz. ISBN 978-0-7020-8348-8
- Thuisarts
- nu.nl
| Laatste wijziging: 17 januari 2024 |