| Herseninfarct | meer hersenen, ruggenmerg en zenuwstelsel |
| beroerte, stroke, ischemische stroke, ischemische beroerte | |
Het herseninfarct maakt als ziektebeeld deel uit van de groep cerebro vasculair aandoeningen CVA.
Wat is het?
Bij een herseninfarct (beroerte) krijgt een deel van de hersenen voor kortere of langere tijd geen bloed, en dus geen zuurstof en geen glucose,
de ingrediënten die nodig zijn voor het functioneren.
Ca 75% van alle vaatongelukken in de hersenen wordt veroorzaakt door een beroerte. Het is een belangrijke oorzaak voor invaliditeit en een belangrijke doodsoorzaak.
Oorzaak
Een beroerte kent verschillende oorzaken:
- een trombose (in een bloedvat wordt een stolsel (trombus) gevormd) die een bloedvat in de hersenen afsluit
- een bloedprop (embolie) afkomstig uit een van de halsslagaders die naar de hersenen gaan. Wanneer zich in de halsslagader een trombose heeft afgezet spreekt men van een tromboembolie.
Symptomen
De verschijnselen hangen af van het getroffen deel van het brein. Dikwijls is het volgende te zien:
- verlamde arm en/of verlamd been
- scheve mond
- onduidelijke of verwarde spraak
- onvermogen taal te begrijpen
- plotselinge (hevige) duizeligheid
Enkele bijzondere vormen zijn
- ischemische beroerte op jonge leeftijd ('young stroke'), waaraan vaak een andere oorzaak ten grondslag ligt dan een beroerte bij ouderen
-
vrouwen tonen vaak nog andere verschijnselen, naast de gebruikelijke symptomen, o.a. vaker een halfzijdige doofheid, nogal eens verwardheid, agitatie,
hallucinatie, pijn, de hik, misselijkheid en braken.
Bij vrouwen kunnen bijzondere risicofactoren een rol spelen, waaronder het gebruik van anticonceptiepil, vooral in combinatie met roken (sigaretten). Daarnaast is hormonale substitutie (met progesteron en oestrogenen) om de klachten van de menopauze te verminderen, een extra risicofactor.
Wat te doen bij optreden van verschijnselen
Degene die door een beroerte wordt getroffen weet vaak niet wat hem/haar overkomt en op grond van de aard van de verschijnselen kan hij ook niet of nauwelijks handelen.
het is daarom van groot belang dat de omgeving (leken dus) de verschijnselen herkennen en in verband brengen met een beroerte.
In Angelsaksische landen is daarvoor al wat langer de Fast Test ontwikkeld (wiki).
| Plaatjes zeggen meer dan '1000 woorden'. | ||
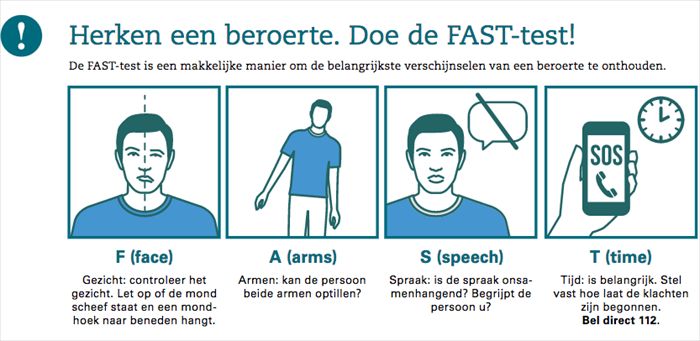


|
||
In Nederland is daarvoor een slagzin gemaakt:
Let op! Mond, spraak, arm. Beroerte-alarm! Bel direct 112.
Tijdverlies is hersenverlies Daarom direct 112 bellen
Probeer je eens voor te stellen wat het 4 uur tijdvenster, want tijdverlies is hersenverlies voor een ziekenhuis betekent,
want daar is een 'stroke care unit' (SCU) voor binnenkomende patiënten met een beroerte.
De daartoe gespecialiseerde en aangewezen artsen en verpleegkundigen dienen (bijna) alles 'uit hun handen te laten vallen'
en moeten binnen een paar minuten ter plaatse te zijn, en de röntgenafdeling 'mag' zijn programma omgooien.
Onderaan deze pagina staat hoe het er ruim een eeuw geleden aan toe ging.
Het beloop van een beroerte
Het verloop van de verschijnselen kan zeer verschillend zijn.
Van korte duur (minuten), grotendeels weer verdwijnen en nauwelijks aanleiding geven tot beperkingen.
In dat geval spreekt men van een:
- TIA, een Transient Ischaemic Attack (transient = voorbijgaand). De bloeddoorstroming van een deel van de hersenen wordt even onderbroken en de (verlammings) verschijnselen die dit teweegbrengt zijn binnen 24 uur geheel verdwenen, maar meestal al veel eerder (minuten).
- invaliderende beroerte
- niet-invaliderende beroerte
Preventie
- preventie
- risicofactoren verminderen: cholesterol verlagen, hoge bloeddruk behandelen, suikerziekte goed onder controle, stoppen met roken
- profylaxe (medische middelen om de ziekte te voorkomen)
- medicijnen die het samenklonteren van het bloed tegen gaan; de zogenaamde plaatjesremmers: aspirine, clopidogrel; in sommige gevallen (bij een embolie uit het hart) bloedverdunners
- chirurgische preventie: het is mogelijk om de afwijking in de vaatwand van de halsslagader, waarop zich trombose (zie onder oorzaken) heeft afgezet, te verwijderen; die ingreep wordt carotisendarterctomie genoemd
- endovasculaire behandeling of carotisstenting. Het plaatsen van stents is een methode om een bloedvat permanent open te houden. Een stent is een buisje van gaas. Om de stent op de goede plek in het vat (meestal een halsslagader) te plaatsen, wordt deze op een ballonkatheder gemonteerd. Naarmate de ballon leegloopt wordt de stent er omheen gevormd.
Behandeling
- zelf
- niet
- ziekenhuis
- de zo spoedig mogelijke behandeling kan uitsluitend in het ziekenhuis plaatsvinden
- fibrinolyse werd voor het eerst toegepast begin tachtiger jaren en is er op gericht de bloedprop op te lossen met medicijnen. Met de behandeling moet worden begonnen binnen vier uur na het ontstaan van de verschijnselen. Na die vier uur neemt de kans op (zeer) ernstige complicaties (tot dodelijke hersenbloedingen) steeds meer toe.
-
mechanische trombectomie is van meer recente datum; het is een methode die tot een snellere en betere (dan fibrinolyse) rekanalisatie van het
afgesloten bloedvat leidt, hierbij wordt op mechanische wijze het stolsel weggenomen.
Er wordt een verwijderbare stent (stent retriever, een soort draadkorfje) door de microkatheter opgevoerd, totdat deze zich ter plaatse van de trombus bevindt.
Vervolgens wordt de stent ontplooid, zodat de trombus opzij wordt gedrukt en de bloeddoorbloeding zich herstelt.
Door de stent een aantal minuten tegen de trombus te laten zitten, klit die aan de stent, waarna de stent met de trombus wordt teruggetrokken via de katheter.


Mechanische trombectomie stelt zware eisen aan de logistiek binnen een ziekenhuis. Er moet een neuro-interventieteam (een gespecialiseerde röntgenoloog, een radiologisch laborante, een neuroloog en een anesthesist) op 24-uurs basis beschikbaar zijn. Daarom wordt deze procedure vooralsnog in 12 daartoe aangewezen topklinische ziekenhuizen uitgevoerd. Voor mechanische trombectomie geldt een tijdsvenster van 6 uur. De resultaten zijn gunstig en de kans op een goed herstel neemt toe naarmate de behandeling eerder wordt gestart. De kans op functionele beperkingen is kleiner dan wanneer er geen poging wordt gedaan om de trombus te verwijderen. Een belangrijkste risico van de trombectomie is dat een stukje van de trombus afbreekt en dan een ander bloedvat afsluit.Ook is de kans op een intracerebrale bloeding groter. Een andere complicatie is beschadiging van de vaatwand (perforatie of een dissectie). - verdere behandeling:
- het is van groot belang om de risicofactoren te inventariseren en te behandelen indien mogelijk, zie hierboven onder 'hoe te voorkomen'
- revalidatie: na een CVA (hersenbloeding of herseninfarct) is er vaak revalidatie nodig. Dat duurt gemiddeld een half jaar, natuurlijk afhankelijk van de mate van de hersenbeschadiging. In deze eerste periode is er de meeste kans op verbetering. De revalidatie start al tijdens de opname in het ziekenhuis. De fysiotherapeut, ergotherapeut en logopedist onderzoeken binnen 24 uur na het infarct wat de gevolgen zijn. Na de ziekenhuisopname gaat het grootste deel van de patiënten rechtstreeks naar huis. Nazorg bestaat in ieder geval uit een controlebezoek in het ziekenhuis. Een deel van de patiënten krijgt begeleiding van een therapeut uit de eigen buurt. Ook de mantelzorger heeft een belangrijke rol bij het verdere herstel. Bij 1 op de 5 patiënten is blijvende verpleging in een verpleegtehuis nodig. Zij hebben ernstige beperkingen en kunnen niet meer thuis wonen.
De opvang en behandeling van een beroerte over het bestek van ruim een eeuw.
Een impressie van een achterkleindochter.
Mijn overgrootvader woonde in dezelfde stad als ik nu. Toen, rond 1900 een slaperig fabrieksstadje in het oosten van het land met nog geen 20.000 inwoners,
nu een grote, levendige, moderne stad met vier keer zoveel inwoners.
Eind 19e eeuw.
Toen zijn vrouw in 1898 ’s ochtends buiten bezig was met tobbe en wasbord, zagen de buren haar op de grond ineen zakken.
De buren kwamen toegesneld en ze bleek haar rechterarm en -been niet meer te kunnen bewegen en ze sprak niet meer.
Ze had het 'beslag' gekregen schreef de vader van mijn grootvader een paar weken later aan zijn bejaarde moeder, die ver weg woonde.
De dokter werd aanvankelijk niet gewaarschuwd, want, was toen de mening, je kon beter een paar dagen afwachten of het beslag ook bijtrok.
Bovendien kon de dokter toch niet veel doen en opneming in een ziekenhuis kon ook niet, want er was nog geen ziekenhuis.
Toen de dokter na een dag of drie toch werd besteld, want het 'beslag' trok niet bij, sprak die, heel geleerd, van een apoplexie wat hij vertaalde als een beroerte ('bereurte').
De vrouw overleed zes dagen later, 61 jaar oud.
Een beroerte, eind 19e eeuw.
In de tijd van mijn overgrootvader stond het de dokters niet goed voor ogen wat een beroerte nu precies was.
Onderzoek na de dood bracht een verwekingshaard in de hersenen aan het licht, met soms wat meer, soms wat minder bloed,
maar aan het ziekbed kon toen geen onderscheid worden gemaakt tussen een bloeding en een (ischemisch) infarct.
Wel kon de arts vaststellen dat de 'geheele regter zijde beroert is geworden', vandaar misschien de term 'beroerte'.
Het niet kunnen praten kwam door 'een lammigheid op de tonge, also zij zonder sprake lag'.
En daar bleef het dan bij, want er was geen goede diagnose en behandeling voor een beroerte.
Spottend zei men weleens dat de dokter zeer voorzichtig niets deed. In die tijd bestond er nog geen ziekenhuis (wel in de grotere steden), dus de patiënt bleef thuis.
Familie of buren verzorgden de patiënt, maar hoe dat moest was hun, zeker in geval van een beroerte, niet duidelijk.
De dokter gaf daartoe nauwelijks aanwijzingen, wist die waarschijnlijk ook niet, en de omgeving deed wat hun als goed voorkwam.
Artsen, eind 19e eeuw.
Artsen hadden in de tijd van mijn overgrootvader een staatsexamen aan de Academie (de Universiteit) afgelegd en mochten de geneeskunde 'in haren vollen omvang' uitoefenen.
Men zou ze als huisartsen kunnen zien, al bestond die term toen nog niet. De chirurgijn kende men niet meer. De meeste kleinere steden en sommige wat grotere dorpen hadden een arts.
Ziekenfondsen kende men nog niet en consulteren van de dokter moest worden betaald, nogal eens in natura.
Er waren nog geen medische specialisten, hoewel er toen al wel een aantal geneeskundebeoefenaren waren, die een bepaald onderdeel van de geneeskunde
(chirurgie, oogheelkunde, KNO enz.) tot hun aandachtsgebied hadden gemaakt. Zij praktiseerden voornamelijk in de grotere steden.
Neurologie als medisch specialisme bestond toen uiteraard ook nog niet. Wel werd aan de Academie het vak zenuw- en zielsziekten gedoceerd,
met de nadruk overigens op de zielsziekten, terwijl de kennis van de neurologie weinig beklijfde bij de generalisten,
omdat die ziekten weinig zouden voorkomen en zelfs als wat exotisch werden gezien.
Die zenuw- en zielsartsen werkten overigens voornamelijk in de krankzinnigengestichten, tegenwoordig psychiatrische ziekenhuizen geheten,
waar het lot van die patiënten die voordien vaak onder erbarmelijke omstandigheden leefden, honderd jaar geleden al aanzienlijk was verbeterd.
Vier generaties en 120 jaar verder.
Ruim een eeuw later werk ik als verpleegkundige op de afdeling neurologie van een middelgroot ziekenhuis in de stad van mijn overgrootvader.
Deze ochtend werd het stroke team opgeroepen, waar ik als gespecialiseerde verpleegkundige deel van uitmaak. Een vrouw was verlamd geraakt en kon niet meer praten.
De buren herkenden dat (mond, spraak, arm. Beroerte-alarm! Bel direct 112). Via 112 bereikte het beroerte-alarm de dienstdoende neuroloog in het ziekenhuis,
die twee gespecialiseerde verpleegkundigen, die met hun “gewone” werk op de verpleegafdeling bezig waren, naar de spoedeisende hulp dirigeerde.
Voorts kwam er een afdelingssecretaresse mee, die alle gebeurtenissen en handelingen nauwkeurig en vooral ook in de tijd moest vastleggen.
Het team was er al voordat de patiënt arriveerde. Ook werd de röntgenafdeling gewaarschuwd, waar ruimte werd gemaakt om dadelijk onderzoek te kunnen doen, met name een CT-scan.
Voorts werd een analiste van het laboratorium opgeroepen. Iedereen kende precies zijn taak omdat alle te verrichten handelingen zijn vastgelegd in een protocol,
dat zich kenmerkt als een trauma style benadering. Toen de patiënt arriveerde werd ze dadelijk door de neuroloog onderzocht,
die vaststelde dat er een halfzijdige verlamming bestond en dat ze niet kon praten. De waarschijnlijkheidsdiagnose beroerte werd gesteld.
Vervolgens werd een intraveneus infuus aangelegd, waarbij gelijktijdig bloed werd afgenomen voor de noodzakelijke bepalingen.
Ondertussen informeerde een van de verpleegkundigen bij de mensen die de patiënt begeleiden naar vroegere ziekten, medicijngebruik en dergelijke.
Grote aandacht werd besteed aan het tijdstip waarop de patiënt de neurologische verschijnselen had ontwikkeld.
Vervolgens ging het regelrecht naar de röntgenafdeling en werd er een CT-scan gemaakt.
De neuroloog bestudeerde samen met de röntgenoloog nauwkeurig de CT-scan. Er waren geen duidelijke afwijkingen te zien, met name geen aanwijzingen voor een bloeding.
Veiligheidshalve werd er nog een aanvullende scan gemaakt: ook geen afwijkingen. Een lange lijst met inclusie- en exclusiecriteria werd vervolgens doorgenomen,
gericht op een trombolytische behandeling, de enige behandeling waarvan is bewezen dat het de kans op overlijden vermindert en de kans op (enige mate van) herstel bevordert.
Het medicament (tPA) lost de trombose weer op (trombolyse) en moet binnen vier uur na ontstaan van de verschijnselen (het zogenaamde tijdvenster) worden toegediend.
Vandaar het beroerte alarm (zo snel als mogelijk naar het ziekenhuis) en de trauma style benadering van de patiënt,
wat overigens een zwaar beroep doet op de logistiek in het ziekenhuis.
Intussen werd op de SCU (stroke care unit) een bed in gereedheid gebracht om de patiënt te kunnen ontvangen.
De SCU is een bewakingskamer op de neurologische afdeling die gespecialiseerd is in opvang en behandeling van patiënten met een beroerte.
Er is speciale apparatuur aanwezig, waaronder een monitor waarmee de hartslag, bloeddruk, zuurstofgehalte en ademhaling gecontroleerd worden.
De verpleegkundigen zijn getraind in het snel signaleren van lichamelijke veranderingen.
Daartoe wordt de patiënt regelmatig gevraagd eenvoudige opdrachten uit te voeren en vragen te beantwoorden.
Dit gaat de eerste 24 uur (dus ook 's nachts) na het ontstaan van de verschijnselen door. Zodoende kan meteen gereageerd worden op eventuele veranderingen.
Precies 2 uur en 58 minuten na ontstaan van de beroerte kon de trombolyse worden begonnen. Dat is betrekkelijk snel en bij lang niet alle patiënten lukt dat,
voornamelijk omdat het tijdvenster van vier uur wordt overschreden.
Het beloop was succesvol: na 8 uur was er al weer enige beweging in de verlamde arm en na 48 uur was de halfzijdige verlamming geheel verdwenen.
Ook kon de patiënt weer praten, zij het nog niet geheel vloeiend, maar na een week was ook dat weer normaal.
De toekomst.
Vergeleken met het beloop van de beroerte bij mijn overgrootmoeder, toen er weinig anders dan 'voorzichtig niets' kon worden gedaan,
is er vier generaties en 120 jaar later sprake van een geweldige vooruitgang. Toen werd er geen, ook maar enigszins deskundige verpleging gegeven,
thans zijn er gespecialiseerde (neuro-)verpleegkundigen die de juiste zorg geven (aandacht voor eten en drinken, ligging in bed, regelmatig van houding veranderen)
en complicaties weten te behandelen. Dat was bij mijn vader, die een kwart eeuw geleden helaas ook een beroerte ontwikkelde al veel beter,
maar hij moest toch nog vier jaar in een verpleegtehuis doorbrengen. De therapeutische mogelijkheden van tegenwoordig,
en dat is waarschijnlijk nog maar het begin van een ontwikkeling die nauwelijks is te overzien, houden een grote belofte in.
De keerzijde is dat een en ander een zware druk op de budgetten met zich mee brengt, maar dat is een politieke taak om keuzes te maken en oplossingen aan te dragen.
Bronnen:
- Merck Manual, professional version
- Merck Manual, consumer version
- Beers, Marc H. (red.), 2005, 2e druk. Merck Manual Medisch Handboek. Bohn Stafleu van Loghum. 1970 blz. ISBN 978-90-313-4300-5. blz.509-512
- Beers, Marc H. (red.), 2008, 1e druk. Merck Manual Leeftijd & Gezondheid. Over gezond ouder worden. Bohn Stafleu van Loghum. 926 blz. ISBN 978-90-313-4758-2. blz.311-326
- Wiki
| Laatste wijziging: 5 januari 2022 |